Das Gesundheitswesen steht vor dem Kollaps. Ist es noch zu retten?
Am 11. April fühlten sich Oberärzte der Klinik Ottakring „erneut verpflichtet, eine Gefährdungsanzeige zu verfassen“. Der Grund: Seit Monaten setzen sie Hilferufe an den Wiener Gesundheitsverbund ab. Medien berichten über unhaltbare Zustände. Passiert ist seither wenig, im Gegenteil: Die Lage habe sich sogar noch verschlimmert, weil einige Oberärzte das Handtuch geworfen haben. Es drohe ein „kompletter Ausfall der Versorgung kritisch kranker PatientInnen“, heißt es in dem Schreiben. Immer noch liefere die Rettung mehr Menschen ab, als Betten verfügbar sind. Ein Patient landete auf der Intensivstation, weil man sich nicht rechtzeitig um ihn kümmern konnte. Auch eine würdevolle Sterbebegleitung sei nicht mehr möglich.
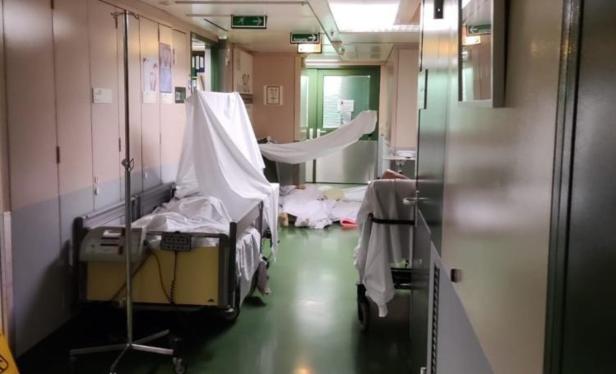
Angehängt sind Protokolle des Scheiterns, Fotos einer Notaufnahme im Belagerungszustand (Foto links), Briefe von Ärztinnen und Ärzten, die vor dem Burn-out stehen: „Ich werde ein krankes System (…) nicht mehr lange und nicht unter Inkaufnahme meiner eigenen mentalen Gesundheit decken.“
Man musste in der Vergangenheit die Augen fest zumachen, um die Probleme nicht kommen zu sehen. Gegengesteuert wurde nicht. Weder wurden zusätzliche Ausbildungsplätze geschaffen, noch wurde der Pflegeberuf aufgewertet.
Quer durch das Land verdichten sich punktuell abgesetzt Notrufe aus Spitälern zu einem beunruhigenden Befund: Das Gesundheitssystem droht zu kippen. Zwar fließen dafür jedes Jahr 38,48 Milliarden Euro, ein großer Brocken davon – 14 Milliarden Euro – an die öffentlichen Akutspitäler. An Geld mangelt es nicht, auch die Ärztedichte pro Kopf ist im internationalen Vergleich hoch. Und doch: Hunderte Spitalsbetten sind gesperrt, weil das dazugehörige Personal nicht vorhanden ist. Allein in den Krankenhäusern fehlen 1000 Ärzte und Pfleger.
„Ohne Reformen fährt das System gegen die Wand“, warnt Grün-Politiker und Gesundheitsminister Johannes Rauch. An Reformen scheitert die Politik aber seit Langem: Mit Bund, Ländern, Krankenkassen und Ärztekammer mischen zu viele Akteure mit, die einander seit Jahrzehnten blockieren. Zum Schaden von Patientinnen und Patienten.
profil sprach mit Gesundheitsökonomen, Beratern, Personalvertretern, Patientenanwältinnen, Pflegerinnen und Ärzten, von denen einige nur anonym bereit waren, Einblicke zu geben. Die Recherchen werfen Schlaglichter auf Abteilungen, die ihre Leistungen zurückfahren müssen, weil niemand mehr da ist, der nötige Untersuchungen macht, Betten betreut oder am OP-Tisch assistiert. Und auf irregeleitete Patientenströme, Planungsfehler, falsche, politische Weichenstellungen. Aber auch auf mögliche Auswege aus der Misere.
Weniger Personal, weniger Untersuchungen und OPs
Ein unleidlicher Vorgesetzter, ein paar Pensionierungen, dazu manch Managementfehler können Abteilungen innerhalb weniger Monate ruinieren. Krankenstände und Kündigungen erhöhen den Druck auf alle Ausharrenden, bis auch sie das Weite suchen. Petra Preiss ist Herzchirurgin am Klinikum Klagenfurt. Ihre Abteilung, bestehend aus Herz-, Thorax- und Gefäßchirurgie, jongliere ständig mit Betten. Derzeit seien acht von 36 gesperrt; auch von zwölf IMC-Betten (Intermediate Care), die Patienten nach der Intensivstation und vor der Normalstation brauchen, sind nur noch sieben übrig. Preiss: „Wir könnten viel mehr operieren, wenn wir genug Pflegepersonal und Anästhesisten hätten.“ Ohne Personal aus Bulgarien, Rumänien, Ungarn, Tschechien, Slowenien und Weißrussland „wären wir im ganzen Haus stehend k. o“.
Auch in der Urologie klaffen Personallücken, berichtet Angelika Schiwek, Patientenanwältin in Kärnten: „Auf Eingriffe wie Nierensteinzertrümmerungen warten Patienten mehrere Wochen – unter Schmerzen.“ Der Mangel zieht sich durch – und kann bedrohliche Züge annehmen. Am Klinikum Graz musste Anfang Mai einer von vier Herz-OPs ganz gesperrt werden. „Auf der Warteliste stehen auch Patienten, die auf einen Herzschrittmacher warten“, erzählt der Betriebsratsvorsitzende der Grazer Klinik, Michael Tripolt. In der Personalstatistik der steirischen Krankenanstaltengesellschaft (Kages) ist das Problem nicht ersichtlich: Die Zahl der Mitarbeiter in Vollzeitäquivalenten blieb zwischen 2017 und 2022 konstant. Allerdings laufen vor allem Ärzte und diplomierte Pflegekräfte davon; gleichzeitig wurden um zehn Prozent mehr Pflegeassistenten eingestellt, die bei Operationen nicht eingesetzt werden dürfen.
Der Trend zur Teilzeit macht dem Klinikmanagement zusätzlich zu schaffen: 40 Prozent der Pflegekräfte arbeiten 30 Stunden oder weniger pro Woche, bei den Ärzten ist es ein Drittel. Seit Corona häufen sich die Fehlzeiten. „Die Pandemie hat Ärzte und Pfleger extrem gefordert. Personal hat sich verabschiedet – oder ist ausgebrannt und im Krankenstand“, schildert Michaela Wlattnig, Patientenanwältin in der Steiermark. Die Folge: „Krankheiten werden später behandelt. Dadurch kommt es zu Chronifizierungen, gerade bei älteren Menschen.“
Verlegte Akutbetten, fehlende Pflegebetten
Das Gesundheitswesen ist ein hochkomplexes System, in dem manches suboptimal ineinandergreift und an zu vielen Stellen Geld sinnlos versickert. Zum Beispiel: Anders als in Finnland oder Dänemark gibt es hierzulande kein durchgängiges „Step down“-System, das dafür sorgt, dass Patienten nicht länger als nötig in teuren Spitalsbetten liegen. Allein in Oberösterreich sind 1600 Pflegebetten aufgrund von Personalmangel nicht verfügbar, weshalb ältere Patienten, die Heimpflege benötigen, ein Akutspitalsbett besetzen, das – ohne medizinische Behandlung – jeden Tag 700 Euro kostet. Die Kosten summieren sich schnell in die Millionen.
Die Misere setzt sich fort. Thomas Strickner ist Vorstand der ARGE Tiroler Altenheime. Er klagt, „dass in der mobilen Pflege zu wenig Personal am Markt ist“. Mitunter würden Menschen, die mehr als die vom Land finanzierten drei Stunden Pflege pro Tag brauchten oder stationär untergebracht werden müssen, alleingelassen. Noch handle es sich um einzelne Fälle, doch Strickner rechnet damit, dass sich dieser Mangel „künftig flächendeckend“ ausweitet. 2030 fehlen allein in Tirol rund 7000 Pflegekräfte. Die Zahnambulanz in Innsbruck ist nur mehr am Wochenende offen. In der Geburtshilfe fehlen Hebammen, es mangelt an Kinderärzten und praktischen Ärzten, die Hausbesuche machen. Eine Primärversorgung gibt es immer noch nicht. In Osttirol ist im Spital die Stelle eines Augenarztes unbesetzt, vor der Wahlarztpraxis eines Augenarztes stehen die Patienten an.
Patienten, zur falschen Zeit am falschen Ort
Im Vorjahr verzeichneten die Häuser des Wiener Gesundheitsverbunds um 20.231 mehr Rettungsanfahrten als im Vor-Corona-Jahr 2019, ein Plus von acht Prozent. Die Folge: mehr Stress für das Personal und für die Patienten schlechtere Betreuung. Der Andrang steigt und steigt, auch weil Termine in Kassenordinationen schwer zu bekommen sind. Unseriöse Angebote – wie: „Zahlen Sie 100 Euro, dann kommen sie schneller dran“ – häufen sich.
Seit Jahren drängt der Rechnungshof darauf, Patienten in Bahnen zu lenken. Grundsätzlich sind alle Player im Gesundheitssystem verpflichtet, mit dem Geld der Versicherten sorgsam umzugehen. In der Praxis passiert das Gegenteil. Die Sozialversicherungen sind für den niedergelassenen Bereich, also die Ordinationen, zuständig. Je mehr Patienten in die Spitäler pilgern, desto besser – aus ihrer Sicht. Daher der Fehlanreiz: Die Gebietskrankenkasse zahlt Untersuchungen wie Computertomografien bei niedergelassenen Radiologen nicht. Und Patienten suchen Spitäler auf, weil sie dort nicht extra zahlen müssen.
Gesundheitsökonom Thomas Czypionka stößt sich am „Überweisungszirkus“: „In Dänemark gibt es Diabeteszentren, wo alle Untersuchungen an einem Vormittag erledigt werden. In Österreich braucht es sechs verschiedene Arzttermine. Das ist extrem ineffizient.“ Die Lösung wären für Czypionka „funktionierende Patientenpfade im niedergelassenen Bereich“.
Politische Fehlsteuerung, altmodische Führung
In Österreich studiert man Medizin und sucht sich aus, ob man Neurochirurgin oder HNO-Arzt werden möchte. Bedarfsplanung: null. Der Effekt: Plötzlich fehlen Kinderärzte und Anästhesisten. Die Zahl der Studienplätze wurde begrenzt, ein Eignungstest filtert die 15 Prozent besten Anwärterinnen und Anwärter heraus. Sie drängen in bestimmte Fächer, wollen gut verdienen, und am Land verwaisen die Hausarztpraxen. Aktuell dreht sich der Trend, beobachtet ein Chirurg: „Jetzt flüchten Leute aus den Spitälern in den niedergelassenen Bereich, wo sie zu Weihnachten und am Wochenende nicht Dienst machen müssen.“
Private Dienstgeber überschlagen sich, um die besten Jobanwärter zu kriegen, im Vergleich dazu hinken die Spitäler 30 Jahre hinterher. Zu viele Verantwortliche in der Verwaltung wähnten sich noch in den seligen 1980er-Jahren, als hinter jedem Arzt , hinter jeder Ärztin fünf weitere warteten. „Es ist in ihren Köpfen noch nicht angekommen, dass arrogante Vorgesetzte und eine altmodische Führungskultur gute Leute vertreiben und diese anderswo sofort einen Job finden“, konstatiert ein Organisationsberater.
Spitäler sind Landessache, was dazu führt, dass selten eines zugesperrt wird, auch wenn sichere medizinische Versorgung nicht garantiert ist. In der Geburtshilfe etwa gilt: Unter 300 Geburten pro Jahr wird es gefährlich für Mutter und Kind. Erst ab 1000 Geburten ist ein Haus in der Lage, alle Probleme zu managen. Rund zehn Prozent der Neugeborenen brauchen eine kinderneurologische Behandlung, die in vielen Fällen Folgeerkrankungen vermeidet. Für ein Universalspital gelten 800 Betten als ideal. Gesundheitslandesräte beharren auf Spitälern, die nicht einmal halb so groß sind.
Wege aus der Misere
Es lohnt sich ein Blick nach Deutschland, wo gerade eine große Gesundheitsreform in Diskussion ist. In ihrem Zentrum steht eine abgestufte Versorgung, mit Pflegeheimen ohne ärztliche Betreuung auf der untersten Ebene und Hightech-Medizin an der Spitze. Das Gros der Leistungen soll vorgeschrieben werden, den Rest können Spitäler oder Unikliniken selbst gestalten. Damit soll sichergestellt werden, dass kranke Menschen nicht immer gleich im teuersten Setting landen.
Ohne Zuwanderung wird es nicht gehen. Die Caritas beschäftigt 5300 Pflegekräfte, rund 3000 davon in Wien. Andrea Vidovenczova leitet das Welcome Center der Caritas, eine österreichweit einzigartige Einrichtung, wo seit drei Jahren Pflegekräfte aus anderen EU-Ländern oder Drittstaaten andocken. 120 Personen werden hier jedes Jahr beraten, aus ihnen wählt die Caritas rund 30 angehende Pflegekräfte aus, die bei Wohnungssuche, Behördengängen, Spracherwerb, Nostrifikation begleitet werden. Vidovenczova: „Wir kämpfen gegen sehr viele Hindernisse.“
Kürzlich besuchte sie mit einer Delegation die Philippinen. Dort habe sich zum großen Erstaunen ihrer Mitreisenden herausgestellt, dass die Curricula in bevorzugten Rekrutierungsländern darauf ausgerichtet sind, dass die ausgebildeten Pflegekräfte in den USA, in England oder in den Golfstaaten sofort zu arbeiten anfangen können. Österreich hingegen legt ihnen Steine in den Weg. Vidovenczova: „Wie hirnrissig ist das?“
In Österreich seien Hausaufgaben zu erledigen, sagt Alexander Bodmann, Direktor der Caritas Wien: „Wir müssen die Ausbildung stärken, Menschen für Pflege- und Sozialbetreuungs-Berufe begeistern, im Land befindliche Arbeitskräfte integrieren und die durchschnittliche Arbeitszeit – die derzeit bei 28 Stunden pro Woche liegt – erhöhen.“ Das Griss um Fachkräfte ist mittlerweile so groß, dass Organisationen Prämien bis zu 1000 Euro zahlen.
Das öffentliche Gesundheitswesen leidet unter dem Zug zu Wahlärzten. Wie ist er zu stoppen? Wiens Gesundheitsstadtrat Peter Hacker kann sich etwa vorstellen, Privatordinationen nur mehr zuzulassen, wenn gleichzeitig Vollzeit im Spital gearbeitet wird. Auch Gesundheitsminister Johannes Rauch denkt über eine Regulierung nach. Primärversorgungszentren sollen forciert werden, noch gibt es viel zu wenige.
„Meine größte Angst ist, dass die Spitäler privatisiert werden. Es tut mir im Herzen weh mitzuerleben, wie unser solidarisches System gerade vor die Hunde geht“, sagt ein Chirurg. Seine eigene Abteilung fährt nur mehr auf 70 bis 80 Prozent. Es gehe ihm als „Arzt mit Leib und Seele gar nicht gut“, wenn Schwerkranken nicht schnell genug geholfen wird: „Aber ich kann das fehlende Personal nicht herzaubern.“ Dafür braucht es ernsthafte Bemühungen von Bund, Ländern, Gesundheitskasse, Ärztekammern.
Viel Zeit bleibt nicht mehr.