Luft als vermutete „dominante Route“ des Coronavirus
Wenn sich eine Vorstellung einmal in den Köpfen festgesetzt hat, ist sie nur schwer wieder herauszubekommen. In der Pandemie gab es viele Beispiele für dieses mentale Beharrungsvermögen: Eine Menge gängiger Annahmen über SARS-CoV-2 stammt aus dem Frühjahr 2020, ist längst obsolet – und trotzdem streift unser Gehirn die erworbenen Überzeugungen nur ungern ab. Ein Thema, das zuletzt wieder intensiv debattiert wurde, ist die Frage, auf welchen Wegen das Virus übertragen wird. Anfangs schien alles klar: Viren kleben an Tröpfchen, die Infizierte beim Husten, Singen oder Sprechen ausstoßen, und diese Tröpfchen sinken nach ein bis zwei Metern zu Boden. Oder sie haften auf Tischen, Handläufen oder Einkaufswägen. Die daraus resultierenden Verhaltensmaßnahmen kannte bald jedes Kind: Babyelefanten-Abstand, regelmäßiges Händewaschen.
Nun ist zwar beides nicht verkehrt, wird aber der Realität nicht gerecht. Denn ein wesentlicher Treiber der Infektionen wurde lange ausgeschlossen: Aerosole, winzige Schwebeteilchen in der Luft, die viel kleiner als Tröpfchen sind. Schon vor einem Jahr wiesen Forscher, oftmals Physiker, darauf hin, dass die Aerosolübertragung mit hoher Wahrscheinlichkeit ein zentraler Faktor sei. Doch sie wurden ignoriert oder schroff zurückgewiesen. Vielleicht fühlte man sich durch die Hypothese an jene verflossenen Zeiten erinnert, als Viren noch unbekannt waren und man „Miasma“, schlechte Luft, verdächtigte, Krankheiten zu verursachen. Vor allem hatte sich die WHO, die leider auch nicht vor mangelnder Kritikfähigkeit gefeit ist, bereits im März 2020 festgelegt: „Covid-19 ist nicht durch Luft übertragbar.“
Die Airborne-Route ist nichts ungewöhnliches
Heute ist evident, dass das falsch war. Eine ganze Reihe von Studien bestätigt dies. Kürzlich erschien ein Artikel im Medizinjournal „The Lancet“ mit dem Titel: „Zehn wissenschaftliche Gründe, die für eine Übertragung von SARS-CoV-2 über die Luft sprechen.“ Im Fachjargon heißt dies „airborne transmission“. Die Argumente der Wissenschafter decken sich mit Alltagsbeobachtungen: Ansteckungen finden meist in stark frequentierten Innenräumen statt, kaum im Freien, verschärft durch Superspreader, schlechte Belüftung und Aktivitäten wie Chorsingen. Umgekehrt senkt Ventilation das Risiko. Ein nennenswerter Anteil aller Übertragungen erfolgt durch asymptomatische Personen, die weder husten noch niesen. Deren Viren hängen schlicht in der Atemluft. Zudem ist die Airborne-Route alles andere als ungewöhnlich: Viele Erreger verbreiten sich auf diesem Weg – ob Grippe, Tuberkulose oder Masern. Die Autoren des „Lancet“-Artikels vermuten sogar, dass die Luft bei SARS-CoV-2 die „dominante Route“ ist.
Mittlerweile ist – nach erstaunlich rauen Auseinandersetzungen – zumindest akzeptiert, dass die Aerosolübertragung eine bedeutende Rolle spielt. Die Frage der Transmission ist essenziell bei der Risikobewertung: Wird das Virus nur per Tröpfchen oder über kontaminierte Oberflächen übertragen, genügen ein, zwei Meter Abstand und Handhygiene zur Prävention. Reichert sich aber die Raumluft mit Viren an, wird die Gefahr gleichsam allgegenwärtig: Die feinen, mit Viren beladenen Partikel können für Stunden im Raum verbleiben. Man kann sich also in einem Zimmer anstecken, das ein Infizierter längst verlassen hat. Wo sich Menschen aufhalten und bloß atmen, können beträchtliche Mengen kontaminierter Luft entstehen: Wir atmen einen halben bis einen Kubikmeter Luft pro Stunde aus. Darin können 100.000 bis zehn Millionen Coronaviren schweben. „Wenn man ein paar Stunden in einem schlecht gelüfteten Raum verbringt, atmet man irgendwann nur noch die Luft der anderen ein“, sagt Christian Noe, Chemiker, Pharmakologe und früherer Ordinarius für medizinische Chemie an der Universität Wien.
Mit anderen Worten: Geschlossene, schlecht durchlüftete Räume sind die wahren Virus-Umschlagplätze. Der Atmosphärenchemiker Jose-Luis Jimenez schloss daraus im Fachmagazin „Nature“: Hätten wir nur halb so viel Geld in die Belüftung investiert wie in Oberflächendesinfektion, wäre dies ein enormer Vorteil gewesen.
Bisher keine soliden Daten
Christian Noe arbeitet gemeinsam mit Partnern, darunter dem Wiener Virologen Norbert Nowotny, derzeit intensiv an neuen technischen Lösungen zur Messung und Beeinflussung der Luftgüte. Im Moment, da die Infektionszahlen rapide gesunken sind, mag das fast anachronistisch klingen, doch tatsächlich erscheint es sinnvoll, sich gerade jetzt, wo keine akute Bedrohung die Kapazitäten bindet, auf grundlegende Forschungsfragen und innovative Methoden der Bekämpfung von Infektionskrankheiten zu konzentrieren. Zum einen weiß niemand, ob die Pandemie wirklich bereits verebbt oder ob das Virus nur Sommerpause macht. Für den Fall, dass wir im Herbst mit einer weiteren Welle konfrontiert sein sollten, wäre es praktisch, neue Maßnahmen zur Hand zu haben – und nicht bloß Lockdowns. „Jetzt ist die Zeit, um nachzudenken, und die sollten wir nutzen“, meint Noe. Es gehe auch darum, Bewusstsein zu schaffen für die „Bedeutung der Virusübertragung über Aerosole“. Bisher habe es nicht einmal solide Daten darüber gegeben, wie sehr und wie schnell Innenräume unter welchen Bedingungen zu Virusbrutstätten werden.
Ein Forschungsprojekt, das Noe federführend initiierte, gelangt Ende Juni zu einem vorläufigen Abschluss: Unter anderem wurde in der Wiener Chemiefachschule Rosensteingasse das System „Vi-Risk“ getestet. Es dient der Prävention von Aerosol-Infektionen. Eine Vielzahl von Parametern wird digital erhoben, an einen zentralen Rechner geschickt und dann das Infektionsrisiko für eine konkrete Situation an einem bestimmten Ort ermittelt. Die Messgrößen sind Temperatur, Luftfeuchtigkeit, -Belastung sowie epidemiologische Informationen wie Jahreszeit und aktuelle Infektionszahlen. Die Daten werden mit jenen des Raums verknüpft, der analysiert werden soll: Größe, Höhe, Belüftung und Art der Nutzung. Schließlich ergibt es einen Unterschied, ob es sich um ein kleines Büro, einen Vortragssaal oder ein Fitnessstudio handelt. Anhand all dieser Daten berechnet Vi-Risk die Infektionswahrscheinlichkeit zu einem gewissen Zeitpunkt.
„Es geht um die Ermittlung der individuellen Luftgüte“, sagt der Virologe Nowotny. „Wird ein kritischer Wert erreicht, kann über eine Handy-App eine Warnung erfolgen.“ Es ist aber auch möglich und vorgesehen, das System mit Apparaturen zur Luftreinigung zu kombinieren – Klima- oder Filteranlagen, mit chemischen oder anderen Methoden der Desinfektion. In dieser Hinsicht legen sich die Wissenschafter nicht auf eine Technik fest. Denn zum einen verstehen sie ihr System als offene Plattform zur datenbasierten Erhebung des Infektionsrisikos über Aerosole, das nicht nur warnen, sondern mit geeigneten Maßnahmen – vom automatischen Öffnen von Fenstern bis zur Steuerung kompletter Gebäude – kombinierbar bleiben soll. Zum anderen „ist es stark situationsabhängig, welche konkreten Maßnahmen man ergreift“, sagt Noe. „Das kann man nicht verallgemeinern.“
Doch welche Maßnahme verspricht am ehesten Erfolg? Bloßes Lüften ist in vielen Situationen kaum praxiskompatibel. Selbst wenn Querlüften möglich ist, kann es relativ lange dauern, bis die Luft wirklich rein ist. Berechnungen von Aerosolforschern zeigen, dass man in Kliniken oder Arztpraxen die Raumluft bis zu zwölf Mal pro Stunde komplett austauschen müsste, um in den grünen Bereich zu gelangen. In Schulen sollte dies immer noch vier bis sechs Mal pro Stunde geschehen. Da bräuchte man die Fenster gleich gar nicht mehr zu schließen, was im Jänner eher ungemütlich wäre.
Alternativen für die Luftreinigung
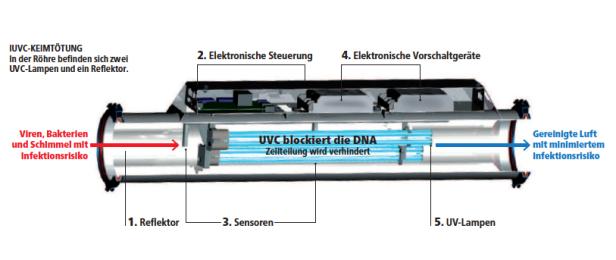
Als Alternative (oder zusätzlich) kommen Methoden der Luftentkeimung infrage. Eine Technologie, die bereits in den 1940er-Jahren eingesetzt wurde, ist UVC-Licht. Es handelt sich dabei um sehr kurzwellige Strahlen des Ultraviolettspektrums, die in der Natur von der Atmosphäre abgehalten werden – zum Glück, denn sonst hätten wir ernste gesundheitliche Probleme. Astronauten beispielsweise müssen speziell vor dieser Strahlung geschützt werden. Auch für Mikroben sind UVC-Wellen tödlich: Sie knacken deren DNA, Viren werden dadurch rasch deaktiviert. Dieses Prinzip ist lange erprobt, und mittlerweile stehen auch technische Lösungen zur Verfügung, welche die Virenbelastung in Innenräumen erheblich reduzieren, ohne Personen zu gefährden.
Eines dieser Systeme vertreibt Alexander Badelt, Geschäftsführer des Wiener Unternehmens Bamatek. Er setzt auf ein deutsches Patent namens Virobuster, das in Deutschland seit Langem zwecks Lufthygiene etwa in Spitälern angewendet wird – und nicht erst, seit die Pandemie um die Welt geht. Nun, da das Coronavirus Innenräume zur Problemzone machen kann, erproben auch immer mehr österreichische Anwender diese Methode der Virenbekämpfung. Installiert ist es – entweder als Standgerät oder verquickt mit bereits vorhandenen Klimaanlagen – vor allem in Arztpraxen, Bankfilialen, Trafiken, Supermärkten, Besprechungs- und Schulungsräumen.
Das Herzstück besteht aus einem länglichen Korpus, durch den die Raumluft kontinuierlich geschleust wird. Im Inneren befindet sich eine Röhre mit zwei UVC-Lampen sowie einem Reflektor. Die Konstruktion soll ein ausreichend starkes Lichtfeld erzeugen, um Viren zuverlässig abzutöten. Studien zeigen, dass zwei Faktoren entscheidend für die Funktion solcher Technologien sind: Sie müssen in der Lage sein, große Luftvolumina in kurzer Zeit umzuwälzen und in Bezug auf die Strahlungsstärke intensiv genug, um die Mikrobenbelastung unter die kritische Schwelle zu senken. „Die Viren werden innerhalb von Millisekunden abgetötet“, sagt Badelt, „die Luft wird dabei zu mehr als 99 Prozent gereinigt.“ Ein deutsches Prüfinstitut bescheinigte eine Inaktivierungsrate von 99,99 Prozent „nach einmaliger Passage“.
Ein Vorteil dieser Entwicklung besteht darin, dass die Inaktivierung der Viren im Inneren der Röhre vonstattengeht und daher Menschen nicht Gefahr laufen, mit UVC-Licht in Berührung zu kommen. Andere Systeme bestrahlen Oberflächen direkt – was freilich nur möglich ist, wenn keine Personen im Raum sind, also etwa in Arbeitspausen oder in den Nachtstunden.
Wie sehr Technologien zur Lufthygiene im Herbst nötig sein werden, ist noch schwer zu prognostizieren. Sofern die Impfrate über den Sommer weiter beständig ansteigt, könnte es durchaus sein, dass dann keine allzu bösen Überraschungen mehr drohen. Andererseits ist kaum absehbar, welche Auswirkungen neue Virusvarianten wie die deutlich ansteckendere Delta-Variante haben werden – und zwar im Vergleich zur ohnehin bereits infektiöseren Alpha-Variante, vormals britische Mutation genannt. In England ist die Delta-Variante im Begriff, die bisherigen Impferfolge zu gefährden. Auf jeden Fall spricht einiges dafür, „Richtung Herbst schon ein wenig aufzupassen“, sagt Virologe Norbert Nowotny.
Doch auch wenn wir Glück haben, ist es für die Zukunft sinnvoll, sich mit der Frage der Lufthygiene in Innenräumen zu befassen – sei es im Hinblick auf weitere neuartige Viren oder auf die längst bekannten Mikroben, die uns in der kalten Saison zusetzen. Messungen würden außerdem zeigen, so Christian Noe, dass allein die Belastung mit ausgeatmetem oft viel zu hoch sei: „Da brauche ich gar kein Coronavirus mehr, um zu sagen: Die Luft ist mies.“